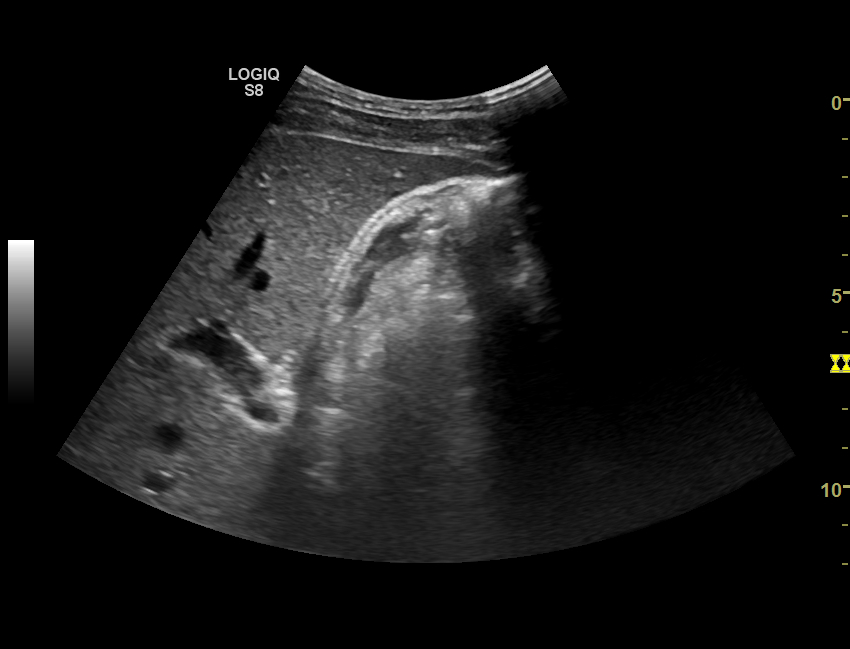
симптом эхопозитивной взвеси мочевого пузыря что такое
Диалог гастроэнтеролога и врача УЗИ о билиарном сладже
Врачи
Марина Владимировна : Историческая справка
История нас отсылает ко второй половине II века н.э., когда древнеримский медик, хирург и философ Гален описал многообразие желчных камней при вскрытии умерших.
Позднее, в XII – XVIII века представления о желчнокаменной болезни были развиты Галлером в его знаменитых трудах «Opuscula pathologica» и «Elementa physiologiae corporis humani» (1757-1766).
Но, желчнокаменная болезнь начинается не с камней, а с изменения физико-химических свойств желчи, так называемого сладжа.
Как переводится понятие билиарный сладж дословно?
Билиарный – от латинского слова Biliaris, что значит желтый
Сладж – от английского Sladge – «взвесь, грязь, тина, ил, ледяная каша»
Обнаружение билиарного сладжа (БС) рассматривается как начальная стадия желчнокаменной болезни (ЖКБ), её безконкрементная или предкаменная стадия.
Первые попытки выделить предкаменную стадию ЖКБ были сделаны в 70-е годы ХХ века, когда ученые выделили начальную стадию заболевания, понимая под ней биохимические изменения качества желчи с последующими физико-химическими нарушениями её структуры, приводящими к формированию кристаллов холестерина, образованию билиарного сладжа.
Наталья Николаевна. Прогресс в изучении и диагностике начальных стадий ЖКБ произошел когда в широкую практику вошло ультрасонографическое исследование (УЗИ), которое позволило создать классификацию и типы билиарного сладжа. В настоящее время под термином билиарный сладж понимают ЛЮБУЮ НЕОДНОРОДНОСТЬ ЖЕЛЧИ, выявляемую при УЗИ.
Основные варианты БС:
1. Эхонеоднородная желчь со сгустками – желчь с наличием единичных или множественных участков повышенной эхогенности, имеющих четкие или размытые контуры, смещаемых, без акустической тени (неплотные сгустки), чаще расположенные по задней стенке желчного пузыря.
2. Взвесь гиперэхогенных частиц – точечные, единичные или множественные гиперэхогенные образования, не дающие акустическую тень, выявляемые при изменении положения тела.
3. Замаскообразная желчь – эхонеоднородная желчь с наличием участков, приближающихся по эхогенности к паренхиме печени, смещаемых или фиксированных к стенке желчного пузыря, с четким контуром, не дающих акустическую тень.
В клинической практике более чем в 70% случаев встречается второй вариант билиарного сладжа – взвесь гиперэхогенных частиц.
Марина Владимировна. Среди гастроэнтерологических пациентов с жалобами, характерными для поражения желчевыводящих путей и желчного пузыря БС обнаруживается в половине случаев. В подавляющем большинстве пациенты предъявляют жалобы на чувство тяжести и ноющую боль в правом подреберье, иногда отдающую под правую лопатку, возможна тошнота, горький привкус во рту, дискомфорт после приема пищи, запор, при обструкции (закупорке) желчных протоков – развитие желтухи и болевого синдрома: желчной колики.
Кого мы можем отнести к группе риска? Пациентов старше 40 лет, женский пол, лиц с ожирением, отягощенной наследственностью (если у близких родственников есть ЖКБ). Помимо постоянных факторов, существуют и временные предпосылки – это длительный прием некоторых лекарственных препаратов, в том числе гормональных контрацептивов, беременность. Факторами риска могут быть: избыточный вес и его колебания, нерегулярное и нерациональное питание, длительные периоды голодания, диеты, направленные на стремительное снижение массы тела и некоторые патологические состояния и заболевания – дисфункция сфинктера Одди, вирусные гепатиты.
У детей неоднородность желчи может развиваться с младенческого возраста. Одной из причин является физиологическая желтуха, возникающая у многих детей после рождения из-за избыточного количества билирубина, содержащегося в жидкости, который кристализируется и превращается в осадок. Ещё одна причина возникновения БС у детей – искусственное вскармливание. У школьников частая причина – стрессы, большие психоэмоциональные нагрузки, гиподинамия, отказ от завтрака, что возникает из-за утреннего застоя желчи, скопившегося за ночное время. Дети жалуются на приступы тошноты и болевые ощущения в области правого подреберья.
Наталья Николаевна: врачи УЗД придерживаются классификации ЖКБ, в которой выделяют 4 стадии заболевания:
I стадия – начальная или пред каменная, это билиарный сладж.
II стадия – формирование желчных камней
III стадия – стадия хронического рецидивирующего калькулезного холецистита
IV стадия – стадия осложнений
Выявление ЖКБ на её начальной стадии – формирования БС – предоставляет широкие возможности для первичной профилактики холелитиаза. Вторая стадия позволяет более четко определить показания для различной консервативной терапии или хирургического лечения. На третьей стадии основным методом лечения является оперативное вмешательство.
Инструментальные методы исследования играют ведущую роль в диагностике ЖКБ. Основным из них является УЗИ, позволяющее выявить заболевание на стадии формирования БС. С помощью УЗИ определяют размеры камней, их количество, локализацию, подвижность, в определенной мере и структуру. УЗИ, а именно динамическая эхохолецистография позволяет судить о двигательной активности желчного пузыря, функции сфинктера Одди. Для этого изучают объем желчного пузыря и диаметр холедоха натощак и после желчегонной нагрузки. Ультрасонография дает возможность оценить состояние стенки желчного пузыря, например, установить наличие или отсутствие воспалительного процесса, холестероза, внутристеночных абсцессов, аденомиоза стенки.
При осложненном течении ЖКБ с помощью УЗИ оценивают степень деструкции (разрушения) стенки желчного пузыря и состояние околопузырного пространства.
Однако у тучных пациентов, при выраженном метеоризме УЗИ в большинстве случаев не позволяет достаточно хорошо визуализировать желчный пузырь и особенно желчные протоки. В этих случаях показано проведение эндоскопической ультрасонографии. Это УЗИ проводится с помощью эндоскопа из желудка и 12-ти перстной кишки.
Марина Владимировна. Важно при терапии БС назначать УЗ-контроль 1 раз в 3 месяца, так как выявление ЖКБ на её начальной стадии предоставляет широкие возможности для первичной профилактики камнеобразования. БС имеет несколько сценариев развития:
Поэтому так важно при первых симптомах нарушения работы желчного пузыря не затягивать визит к врачу и не заниматься самолечением.
Камни мочевого пузыря
Камни мочевого пузыря
Вам поставили диагноз: камни мочевого пузыря?
Цистолитиаз или камни мочевого пузыря наряду с камнями в почках, мочеточниках и мочеиспускательном канале, являются одним из проявлений мочекаменной болезни. Их образование может быть обусловлено как нарушением физико-химических свойств мочи (растворимости содержащихся в ней органических и неорганических соединений), так и физиологическими факторами (врожденными или приобретенными обменными нарушениями: метаболическими, воспалительными, лекарственными и т. д.).
В зависимости от места и механизма формирования камни мочевого пузыря могут различаться по размеру, количеству, консистенции, типу поверхности, форме, цвету и химическому составу. Камни мочевого пузыря могут быть одиночные (солитарные) и множественные, мелкие (микролиты) и крупные (макролиты), гладкие, шероховатые и фасетированные, мягкие и очень твердые; содержать мочевую кислоту, мочекислые соли, фосфаты или оксалаты кальция.
Камни мочевого пузыря наблюдаются преимущественно у мужского населения в детском (в первые 6 лет жизни) и пожилом возрасте (старше 50 лет). У взрослых пациентов камни мочевого пузыря состоят в основном из мочевой кислоты, а у детей – включают кристаллы мочевой кислоты, фосфаты и оксалаты кальция.
Практическая урология различает камни мочевого пузыря первичные (образуются непосредственно в его полости) и вторичные (формируются в почках и мочеточниках, затем мигрируют в мочевой пузырь). Вторичные камни, находясь в мочевом пузыре, могут дальше увеличиваться в размерах.
Причины образования камней мочевого пузыря
Наиболее частой причиной образования камней мочевого пузыря у взрослых пациентов является инфравезикальная обструкция – нарушение свободного оттока мочи из-за препятствия в области шейки пузыря или уретры. Закупорка нижних мочевых путей может быть вызвана стенозом шейки мочевого пузыря (болезнью Мариона), гиперплазией предстательной железы или раком простаты у мужчин, стриктурами уретры (после травмы, операции, воспаления).
Механизм образования камней связан с невозможностью полного опорожнения мочевого пузыря, застоем и концентрацией остаточной мочи, приводящими к выпадению солевых кристаллов. Камнеобразованию способствуют нейрогенный мочевой пузырь, его опущение у женщин при цистотеле, имеющиеся дефекты внутренней мышечной оболочки, в т. ч. дивертикулы.
Иногда при наличии конкрементов в почках и верхних мочевых путях наблюдается миграция мелких камней по мочеточнику с дальнейшим появлением и персистенцией их в мочевом пузыре. Присутствие инородных тел (стентов, лигатур, катетеров и других посторонних предметов) в мочевом пузыре может вызывать отложение на них солей и образование камней.
Камни мочевого пузыря могут быть следствием реконструктивных операций по поводу стрессового недержания мочи и воспалительных изменений при мочеполовых инфекциях, результатом паразитарных заболеваний (мочеполового шистосоматоза) и лучевой терапии. У детей к появлению камней мочевого пузыря нередко приводит имеющийся баланопостит, осложненный фимозом и сужением наружного отверстия уретры.
Симптомы камней мочевого пузыря
В некоторых случаях наличие камней мочевого пузыря, даже довольно больших размеров, не проявляется какими-либо признаками. Клинические симптомы возникают при постоянном контакте камня со стенками мочевого пузыря, развитии раздражения слизистой оболочки или перекрытии оттока мочи.
Симптомы камней мочевого пузыря разнообразны, но не патогномоничны. Это может быть болевой синдром внизу живота, над лобком, у мужчин – дискомфорт, острая или тупая боль в половом члене. Незначительные в покое, боли становятся нестерпимыми при движении, изменении положения тела пациента и мочеиспускании, могут иррадиировать в промежность и наружные гениталии, область бедра.
Камни мочевого пузыря вызывают нарушение мочеиспускания с частыми, резкими позывами при движении, прерыванием струи мочи или острой задержкой ее оттока в случае миграции камня в уретру, а также недержание мочи при несмыкании внутреннего сфинктера пузыря из-за застрявшего в его суженной шейке камня. В случае крупных камней некоторые пациенты могут опорожнить мочевой пузырь только в лежачем положении. У детей иногда развивается приапизм и энурез.
Вследствие присоединения микробной инфекции камни мочевого пузыря могут осложниться циститом и пиелонефритом. Гематурия и пиурия развиваются в результате травматизации и воспаления слизистой мочевого пузыря камнями. При ущемлении камня в области шейки мочевого пузыря может появляться кровь в последней порции мочи; при травме расширенных венозных сосудов шейки может развиться профузная тотальная гематурия.
Диагностика камней мочевого пузыря
Диагностика камней мочевого пузыря включает анализ данных анамнеза и жалоб пациента, результатов инструментального и лабораторного обследования. Необходимо уточнить характер боли, степень проявлений дизурии и гематурии, выявить случаи отхождения песка и камней, наличие сопутствующих заболеваний: гиперплазии и рака простаты, стриктуры уретры, дивертикула, опухоли мочевого пузыря, нейрогенной дисфункции.
Только очень крупные камни мочевого пузыря можно обнаружить при вагинальном (бимануальном) или ректальном исследовании. Ректальная пальпация предстательной железы у мужчин позволяет выявить ее увеличение. У больных с камнями мочевого пузыря в общем анализе мочи можно обнаружить лейкоциты и эритроциты, бактерии, соли. Бакпосев мочи позволяет идентифицировать микрофлору и ее чувствительность для подбора антибактериальной терапии.
При УЗИ мочевого пузыря можно увидеть камни как гиперэхогенные образования с акустической тенью, которые перемещаются в полости мочевого пузыря при изменении положения пациента. Цистоскопия – один из основных методов, позволяющих изучить внутреннюю структуру мочевого пузыря (состояние слизистой, наличие дивертикулов, опухоли, стриктур), определить присутствие камней в его полости, их количество и величину.
Лечение камней мочевого пузыря
Иногда мелкие камни мочевого пузыря отходят самостоятельно через уретру с мочой. В отсутствии осложнений при небольшом размере камней мочевого пузыря проводится консервативное лечение, которое заключается в соблюдении специальной диеты (в зависимости от минерального состава камней) и приеме лекарственных препаратов для поддержания щелочного баланса мочи.
В оперативном удалении камней из мочевого пузыря применяют эндоскопическую литоэкстракцию, камнедробление (контактную трансуретральную цистолитотрипсию, чрезкожную надлобковую литолапаксию, дистанционную цистолитотрипсию) и камнесечение (открытую надлобковую цистолитотомию).
Трансуретральная литотрипсия проводится взрослым пациентам во время цистоскопии, при этом обнаруженные камни под зрительным контролем дробят специальным устройством (ультразвуковым, пневматическим, электрогидравлическим или лазерным литотриптером), а их фрагменты методом отмывания и отсасывания удаляют через цистоскоп. Трансуретральная цистолитотрипсия может быть самостоятельной процедурой или проводится совместно с другими эндоскопическими операциями, например трансуретральной резекцией простаты. Трансуретральная цистолитотрипсия противопоказана при небольшом объеме мочевого пузыря, во время беременности, при наличии кардиостимулятора.
Дистанционная литотрипсия выполняется ударно-волновым методом при отсутствии у больного инфравезикальной обструкции и увеличения простаты, а также при вторичных камнях мочевого пузыря и отягощенном фоне, когда противопоказано трансуретральное вмешательство. Чрезкожная надлобковая литолапаксия показана пациентам детского возраста, так как позволяет быстро и безопасно фрагментировать камень мочевого пузыря и удалить его части.
В отсутствии результата от медикаментозной терапии и камнедробления, при острой задержке мочи, стойком болевом синдроме, гематурии, рецидивах цистита и при крупных камнях мочевого пузыря проводят открытую внебрюшинную надлобковую цистолитотомию. На послеоперационный период в мочевой пузырь устанавливают катетер, назначают антибактериальные препараты.
Биопсия и гистологическое исследование тканей мочевого пузыря выполняется после операции в случае заметных изменений со стороны его стенки при длительно существующей и не леченной мочекаменной болезни. Наблюдение в течение 3-х недель после камнесечения дополняют УЗИ почек и мочевого пузыря для исключения оставшихся осколков камней.
Осложнениями оперативного лечения камней мочевого пузыря
могут быть инфекция мочевых путей, лихорадка, травма стенок мочевого пузыря, гипонатриемия, кровотечение.
Прогноз после удаления камней мочевого пузыря
В дальнейшем необходимо наблюдение уролога, метаболическое обследование и УЗИ почек и мочевого пузыря один раз в полгода.
При ликвидации фонового заболевания прогноз после лечения камней мочевого пузыря благоприятный. При неустраненных причинах камнеобразования возможен рецидив формирования конкрементов в мочевом пузыре и почках.
Отделения, в которых лечат мочекаменную болезнь.
В НИИ урологии и интервенционной радиологии имени Н.А. Лопаткина лечением мочекаменной болезни занимается научное подразделение: Отдел мочекаменной болезни, который возглавляет к.м.н, врач-уролог ПРОСЯННИКОВ Михаил Юрьевич. Пациенты, в зависимости от методов лечения мочекаменной болезни могут быть госпитализированы в подразделения клиники: Отделение рентген-ударноволнового дистанционного дробления камней Заведующий отделением ЛЫКОВ Андрей Владимирович 1-ое урологическое отделение Заведующий отделением врач-уролог высшей категории ПРОХОРОВ Сергей Аркадьевич Колл-центр +7 (499) 110- 40 67Позвоните нам сегодня, чтобы мы смогли Вам помочь!
Нейрогенная дисфункция мочевого пузыря
Общая информация
Краткое описание
Нейрогенная дисфункция мочевого пузыря – группа расстройств функций мочевого пузыря, возникающих при заболеваниях головного и спинного мозга, а также периферических нервов и интрамуральных нервных сплетений [1, 2, 3].
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Диагностические мероприятия, проводимые на этапе скорой неотложной помощи: не проводится.
Общий анализ мочи: бактериурия, лейкоцитурия, эритроцитурия, протеинурия.
Толщина стенки растянутого мочевого пузыря не должна превышать 4 мм. После опорожнения стенка неравномерно утолщается, и ее размер может достигать 8 мм.
Цистография позволяет выявить нейрогенную дисфункцию мочевого пузыря, характерным признаком является «башенный пузырь», контуры мочевого пузыря неровные, нечеткие. Также после того как больной опорожнит мочевой пузырь от контрастной жидкости, следует произвести рентгенографию области мочевого пузыря, где выявляется наличие остаточной мочи с контрастным веществом.
Урофлоуметрия: снижение восходящего и нисходящего сегментов, падение объемной скорости кровотока мочи, увеличение времени мочеиспускания.
Дифференциальный диагноз
Врожденный нейрогенная дисфункция мочевого пузыряПриобретенная дисфункция мочевого пузыряНачало заболеванияС рожденияпостепенное, на фоне основного заболеванияОтекиНетИногда, при нарастании обструкции извнедизурия, ночное недержание мочиБоли в пояснице, в области проекции почек, почечная коликаДизурияПри наличии нейрогенной дисфункции мочевого пузыряПри инфекции мочевых путейОтрицательныйЧаще, с постепенным нарастаниемСнижение концентрационной функции почекЛечение
В/в медленно, в виде раствора с концентрацией 100 мг/мл, максимальная разовая доза для взрослых – 2 г, для детей – 50 мг/кг; максимальная суточная доза для взрослых – 12 г. Для профилактики инфекционных послеоперационных осложнений – в/в по 1–2 г до за 30–60 мин до начала операции и затем каждые 12 часов.Длительность курса 7- 10 дней.
Длительность курса лечения составляет 7–10 дней; тяжелые инфекции могут потребовать более продолжительного лечения.
Больным с нарушением выделительной функции почек и пожилым пациентам, а также при тяжелой ожоговой болезни для адекватного выбора режима дозирования требуется определение концентрации гентамицина в плазме. Доза должна быть подобрана так, чтобы значение Cmax не превышало 12 мкг/мл (снижение риска развития нефро-, ото- и нейротоксичности). При отеках, асците, ожирении дозу определяют по «идеальной» или «сухой» массе тела. При нарушении функции почек и проведении гемодиализа рекомендуемые дозы после сеанса взрослым – 1–1,7 мг/кг (в зависимости от тяжести инфекции), детям – 2–2,5 мг/кг. Длительность курса – 7-10 дней.
Длительность курса- 7-10 дней.
Длительность курса 7-10 дней.
при внутривенном применении 7-10 дней.
Длительность курса до 27 дней.
Длительность курса до 6 месяцев.
Длительность курса 3-5 дней.
Длительность курса 10-15 дней.
• амикацин.Аморфный порошок белого или белого с желтоватым оттенком цвета, 500 мкг.раствор для инъекций.
• кетопрофен 100 мг, раствор для инъекций
Медикаментозное лечение, оказываемое на этапе скорой неотложной помощи: не проводится.
• электромиостимуляция (электрическое раздражение нервных импульсов).
Хирургическое вмешательство: не проводится.
Имплантация сакрального нейростимулятора: (при нейростимуляции происходит прямая стимуляция третьего сакрального сегмента через специальный электрод. Этот электрод вживляется в область третьего крестцового сегмента спинного мозга, и соединяется с генератором слабых электрических импульсов. Генератор имплантируется под кожу. Электростимуляция осуществляется при помощи монофазных электрических импульсов).
Трудности УЗ-диагностики при макрогематурии
Введение
В больницу скорой медицинской помощи, включающую и урологическое отделение, на УЗИ часто поступают больные с ведущим симптомом гематурии. Больные с любой формой макрогематурии (тотальной, инициальной или терминальной) проходят УЗИ непосредственно при поступлении или в ближайшие часы.
Основными причинами макрогематурии у поступающих в нашу больницу пациентов являются опухоли мочевого пузыря и почек, уролитиаз, травмы мочевыделительной системы. Однако значительный процент больных (12,3%) поступают с гематурией воспалительного характера) геморрагические циститы и, гораздо реже, после бесконтрольного приема препаратов группы антикоагулянтов.
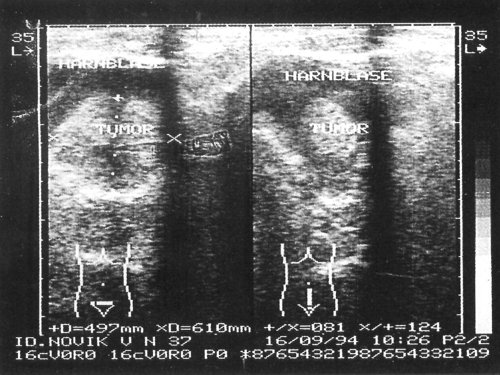
После досадной ошибки в диагностике (большой сгусток крови был расценен как опухоль мочевого пузыря) большинству больных с макрогематурией стали проводить повторное УЗИ после «отмывания» сгустков (рис. 1, 2)
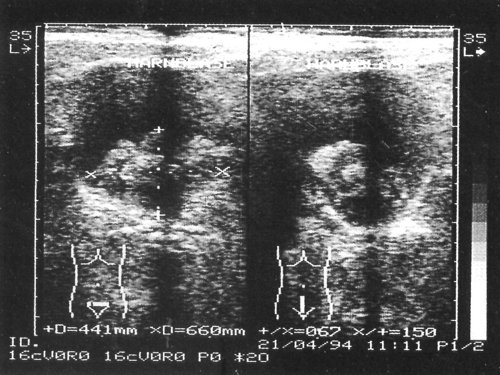
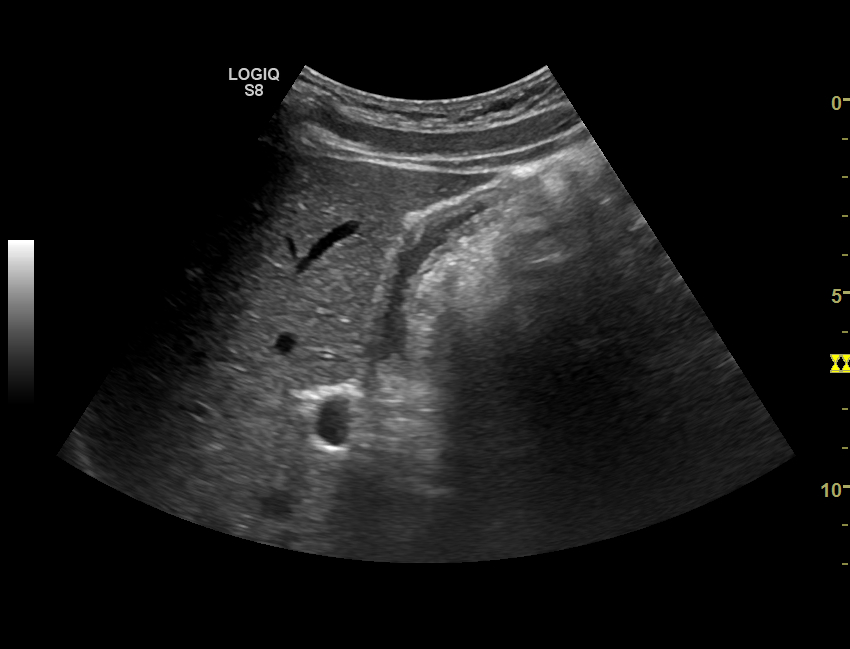
Рис. 1. На сонограммах в просвете мочевого пузыря образования повышенной эхогенности с четкими неровными контурами, занимающие 2/3 объема мочевого пузыря.
Рис. 2. На сонограммах в просвете мочевого пузыря образования повышенной эхогенности с четкими неровными контурами, занимающие 2/3 объема мочевого пузыря.
Материалы и методы
«Отмывание» от сгустков крови полости мочевого пузыря производится после эхоскопии, при которой заподозрено наличие сгустков крови. Для «отмывания» используется раствор фурацилина или 3% раствор борной кислоты объемом 1-4 литра, вводимых через металлический катетер большого диаметра, так называемый «эвакуатор» или через эпицистостому. Теплый раствор вводится шприцом Жанне до чистых «вод». После «отмывания» сгустков проводится повторное УЗИ и цистоскопия.
Проведение этой несложной процедуры позволяет дифференцировать сгустки крови от опухолей мочевого пузыря, уточнять истинные размеры опухоли, ее локализацию и распространенность, что необходимо для выбора объема оперативного вмешательства и его результативности.
Обсуждение
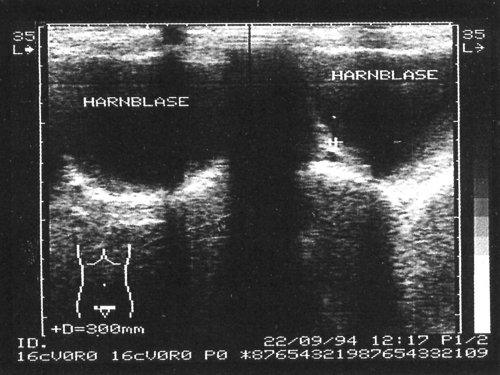
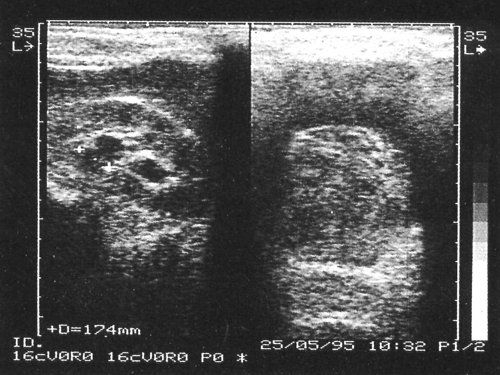
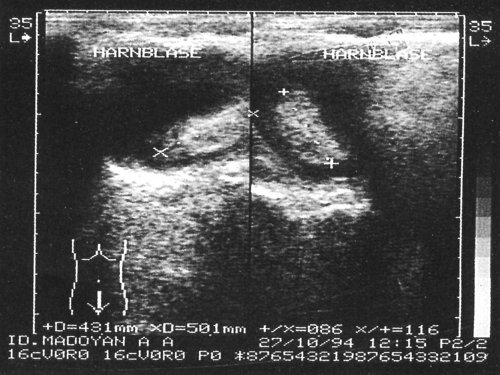
Смещение образования в мочевом пузыре при изменении положения больным свидетельствует о наличии сгустка, однако, если сгусток прилипает к стенке мочевого пузыря, отличить его от опухоли весьма трудно. На представленных сканограммах демонстрируются случаи УЗ-диагностики сгустков крови в мочевом пузыре (рис. 3-6).
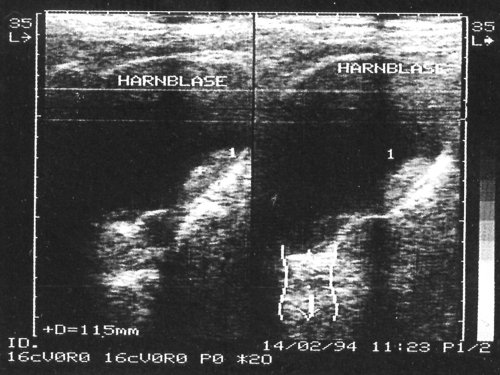
Рис. 6. Смещающийся сгусток крови в мочевом пузыре.
Выводы
Предоставленный практический материал показывает трудности дифференциальной диагностики сгустков крови и образований в мочевом пузыре. Считаем необходимым проведение «отмывания» сгустков крови в мочевом пузыре и повторного УЗИ, а затем, контрольной цистоскопии. Учитывая иногда возникающие трудности при проведении цистоскопии, повторное УЗИ позволяет поставить правильный диагноз.
В доступной литературе по УЗ-диагностике информации о значительных количествах наблюдений сгустков крови мы не встречали, поэтому списка литературы нет.
Благодарно примем критику и замечания по данному материалу.



.jpg)