Рентген костно суставной системы что это
Мнение ревматолога о рентгенодиагностике суставных болезней
Актуальные вопросы рентгенологической диагностики болезней суставов. Взгляд ревматолога
Наиболее часто встречаемые ошибки, совершаемых при проведении рентгеновского обследования при ревматических заболеваниях. Часто встречаемые рентгенологические признаки поражения суставов и их интерпретации. Анализ опыта работы на консультативном ревматологическом приеме в областной клинической больнице.

Общие сведения
В подавляющем большинстве случаев после анализа жалоб, анамнеза и данных осмотра больному поставлен тот или иной предварительный диагноз заболевания суставов и позвоночника. Однако, в последующем, он нуждается в подтверждении диагноза с помощью дополнительных методов исследования: инструментальных, лабораторных, реже морфологических. Золотым стандартом диагностики суставной патологии остается рентгенологическое исследование. Рентгенография представляет собой важный инструмент не только для диагностики того или иного артрита или артроза, но и для оценки прогрессирования заболевания и эффективности терапии.
Значительной части из обратившихся в областную больницу больных рентгенографическое исследование уже было проведено в лечебных учреждениях районов области и требовало интерпретации в условиях областной больницы. Необходимо отметить, что врачи терапевтической практики нередко руководствуются описательными составляющими рентгеновских снимков (протоколами), предоставляемыми им рентгенологами, и самостоятельно не оценивают те или иные рентгенологические изменения.
И хорошо, если эти протоколы готовит рентгенолог, подготовленный по вопросам артрологии и вертебрологии, но, исходя из собственного клинического опыта, зачастую в описании рентгенограмм рентгенологи не детализируют тех специфических изменений, которые позволяют ревматологу или терапевту провести дифференциальную диагностику изменений в суставах. В заключении рентгенолога достаточно частой является формулировка «признаки артрозаартрита», однако, для каждого вида артритов согласно данным литературы можно выделить свои специфичные признаки, позволяющие определить его нозологическую принадлежность.
Поэтому в данной статье хотелось бы остановиться на наиболее часто встречаемых ошибках, совершаемых при проведении рентгеновского обследования при ревматических заболеваниях и некоторых наиболее важных и часто встречаемых рентгенологических признаках поражения суставов и их интерпретации.
Самые частые ошибки рентгенолога
Анализируя опыт работы на консультативном ревматологическом приеме в областной клинической больнице, среди наиболее часто встречаемых ошибок при использовании рентгеновского метода диагностики хотелось бы выделить следующие:
Первым этапом рентгенологического обследования для врача общей практики должен бытьправильный выбор области исследования для ее проведения, а именно такой, рентгенологические изменения в которой наиболее информативны для диагностики того или иного заболевания.
К примеру, при повторных атаках подагрического артрита клиническая симптоматика в виде боли и отечности может быть наиболее выражена в голеностопных суставах, а плюсне-фаланговые суставы могут оставаться интактными, и частой ошибкой является проведение больному рентгенографии голеностопных суставов, которая в данной ситуации малоинформативна. Аналогичная тактика и в ситуации с подозрением на реактивный спондилоартрит или периферическую форму анкилозирующего спондилоартрита с поражением голеностопных суставов. Патогномоничные рентгенологические изменения необходимо выявлять в крестцово-подвздошных сочленениях и позвоночном столбе, а рентгенологических изменений в периферических суставах, особенно в начальной стадии болезни, может не быть.
Нужно отметить, что в целом проведение рентгенографии голеностопных суставов из-за ее крайне низкой информативности нужно проводить редко и по строгим показаниям в случаях изолированного поражения одного голеностопного сустава и подозрении на специфическую (туберкулезную, гонококковую) природу артрита. Этот дефект влечет за собой необоснованную лучевую нагрузку и дополнительные материальные затраты для больного при проведении повторных необходимых для уточнения диагноза исследований.
Чтобы помочь врачу терапевту правильно определиться с выбором зоны исследования, в качестве примера может помочь следующая таблица (Смирнов А.В., 2005 г.).
Таблица
Необходимый минимум рентгенологических обследований при ревматических болезнях
Зона обследования
Также хотелось обратить внимание на неправильно выбираемую зону обследования. Например, зачастую при наличии односторонних клинических изменений в одном пястно-фаланговом или плюсне-фаланговом суставе врачи ограничиваются рентгенографией исключительно этой области. Однако, именно характер патологических изменений в обеих кистях, их локализация и распространённость, анализ того какие группы суставов изменяются в самом начале заболевания должны обязательно учитываться при оценке рентгенограмм для того, чтобы правильно интерпретировать полученные данные и провести дифференциальный диагноз между различными ревматическими заболеваниями. Поэтому в ревматологической практике для уточнения диагноза необходимо проводить по показаниям либо прямую сравнительную рентгенограмму кистей с захватом лучезапястных суставов либо прямую сравнительную рентгенограмму стоп.
Исходя из нашего опыта, результаты рентгенографии нередко могут зависеть от техники и правильного позиционирования объекта съемки. В настоящее время требованием всех протоколов исследований является соблюдение максимально унифицированных условий проведения рентгенограмм кистей и стоп. Так для общей оценки поражения суставов необходимо снимать обе кисти или стопы на одной пленке, обязателен захват лучезапястного сустава. Требования к расположению пациента при рентгенографии кистей и стоп изложены в соответствующих руководствах по рентгенологии. Врачу общей практики при направлении к рентгенологу обязательно необходимо указывать, что больной направляется на сравнительную рентгенограмму кистей в прямой проекции с захватом лучезапястных суставов или на прямую сравнительную рентгенограмму стоп.
Наконец важным моментом является трактовка полученных результатов. О наиболее часто встречающихся в практике терапевта суставных синдромах и наиболее характерных рентгенологических изменениях, присущих им, в продолжении данной статьи.
Рентген мелких суставных кистей
Наиболее информативным и обязательным практически при всех проявлениях суставного синдрома является проведение рентгенологического обследования мелких суставов кистей и стоп, поэтому хотелось бы остановиться на патогномоничных изменениях, характерных для того иного проявления артрита, происходящих именно в кистях или стопах.
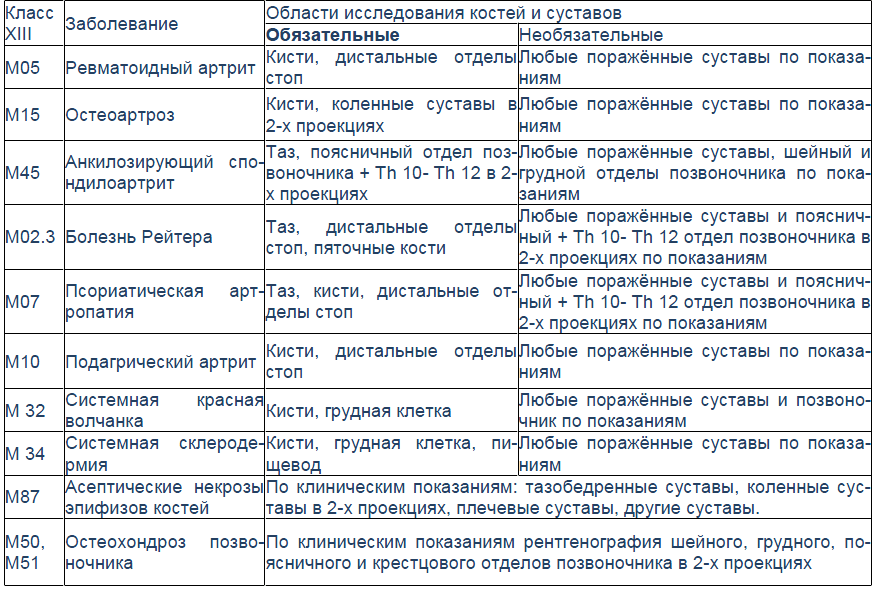
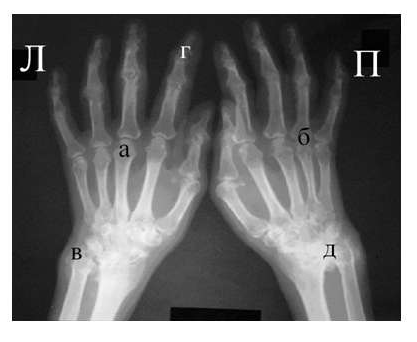
Для подагрического артрита характерно преимущественное поражение дистальных отделов стоп с преобладанием изменений в области I плюсне-фаланговых сочленений, реже изменения выявляются в мелких суставах кистей. При остром подагрическом артрите рентгенологические изменения, как правило, отсутствуют. Поэтому речь идет об изменениях, характеризующих хроническую стадию болезни. Типичным для хронического подагрического артрита является обнаружение узловых образований (тофусов) в костях в виде кистовидных просветлений и участков повышения плотности мягких тканей в области фаланг пальцев кистей и стоп. Деструкция костной ткани в виде эрозий, часто выявляемая при хроническом течении подагры, локализуется в основном на краях эпифизов костей и в дальнейшем распространяется на центральные отделы суставов.
Эрозии при подагрическом артрите имеют округлую или овальную форму, часто со склеротическим ободком. Склеротический ободок вокруг внутрисуставного тофуса создает типичный для подагрического артрита симптом «пробойника» (см. рис. 1).
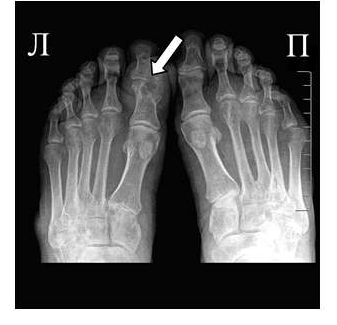
В отличие от ревматоидного артрита и полиостеоартроза ширина суставной щели при подагре обычно сохраняется в норме даже в поздних стадиях заболевания. Также для хронической стадии, в отличие от ревматоидного артрита, не характерен остеопороз. Таким образом, I плюснефаланговый сустав наиболее характерная локализация при подагрическом артрите.
Эрозии часто обнаруживаются в верхней и медиальной части плюсневой головки и часто в сочетании с вальгусной девиацией суставов. Типичным является асимметричность изменений (рис. 2).
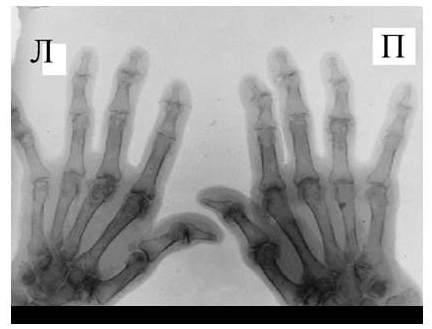
Одним из главных отличительных признаков ревматоидного артрита (РА) от других заболеваний является симметричность изменений мелких суставах кистей и стоп, которые становятся суставами-«мишенями» в первую очередь и поэтому именно эти области изучаются для определения стадии заболевания. Наиболее часто используемой в повседневной практике рентгенологической классификацией является деление ревматоидного артрита на стадии по Steinbrocker в различных модификациях.
Основные симптомы
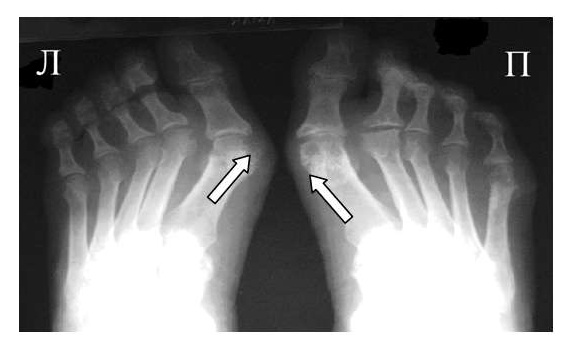
Основными рентгенологическими симптомами РА являются следующие: остеопороз, кистовидные просветления костной ткани (кисты), сужение суставной щели, эрозии суставов, костные анкилозы, деформации костей, остеолиз, вывихи, подвывихи и сгибательные контрактуры суставов. Рентгенологическая диагностика развернутых стадий РА, исходя из нашей практики, как правило, затруднений не вызывают.
Большинство ошибок встречаются при начальных стадиях, особенно при начале РА в пожилом возрасте и сочетании его с остеоартрозом (см. рис. 3). В этом случае для подтверждения диагноза РА и предупреждению случаев его гипердиагностики служит выявление симметричных эрозий в типичных для ревматоидного артрита суставах (запястья, плюснефаланговые, пястно-фаланговые).
Необходимо также помнить, что, как правило, при РА эрозии не предшествуют околосуставному остеопорозу, кистам и сужению суставных щелей. Имеет место последовательность развития стадий РА (см. рис. 4), в отличие от эрозивных артритов другого генеза (псориатического, серонегативного)
Костные анкилозы выявляются только в суставах запястий и во 2-5-м запястно-пястном суставах, редко в лучезапястных и суставах предплюсны. Никогда анкилозы не формируются в межфаланговых суставах кистей и стоп, в первых запястно-пястных и плюснефаланговых суставах. Анализируя сроки появления основных рентгенологических проявлений наиболее типичным по нашим данным и по данным других авторов [LandeweR.] является появление первых симптомов РА (околосуставного остеопороза и кистовидных просветлений) через несколько месяцев (до года) от начала заболевания, эрозии выявляют на 2-3 год от начала заболевания.
Какое значение для врача клинициста имеет скорость рентгенологической прогрессии у конкретного пациента? Выраженность деструкции в мелких суставах кистей и стоп является наиболее объективным маркером прогрессирования РА и/или недостаточной эффективности терапии, а появление эрозий в мелких суставах конечностей в первый год заболевания является предиктором неблагоприятного варианта развития болезни. Связь между скоростью нарастания деструкции и выраженностью и стойкостью воспалительной активности РА показана во многих исследованиях. Необходимо отметить, что у конкретного больного динамика рентгенологических изменений представляет собой не линейный процесс, а включает в себя эпизоды замедления и ускорения, связанные в том числе, и с активностью заболевания.
Для псориатического артрита, также поражающего мелкие суставы кистей, отличительным признаком от РА является отсутствие стадийности, поражение суставов, как правило, несимметрично, частые проявления артрита без околосуставного остеопороза, являющегося патогномоничным для РА. Изолированное поражение дистальных межфаланговых суставов кистей при отсутствии изменений в других мелких суставах кистей, осевое поражение 3-х суставов одного пальца.

При развернутой картине болезни деструкция концевых фаланг (акроостеолиз) и чашеобразная деформация проксимальной части фаланг пальцев кистей вместе с концевым сужением дистальных эпифизов симптом «карандаш в колпачке» (рис. 5), множественный остеолиз и деструкции эпифизов костей с разнонаправленными деформациями суставов (мутилирующий артрит).
Часто при псориазе рентгенологические проявления в мелких суставах кистей и стоп сочетаются с воспалительными изменениями крестцово-подвздошных сочленений сакроилиитами, обычно двусторонними асимметричными или односторонними.
Среди обязательных диагностических критериев для верификации остеоартроза необходимо выделить сужение суставной щели, наличие остеофитов и субхондрального остеосклероза, вспомогательными являются кистовидные просветления костной ткани, костные дефекты (псевдоэрозии), деформации эпифизов костей (рис. 6), подвывихи и вывихи суставов, синовиты и обызвествленные хондромы.
Оценка рентгенологических стадий остеоартроза проводится по критериям, предложенным J.Kellgren, J. Lawrence в 1957 году.
Для серонегативных спондилоартритов более типичным является наличие эрозий суставных поверхностей в дистальных отделах стоп.
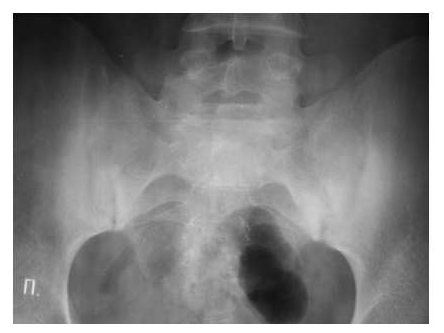
Околосуставной остеопороз в отличие от РА выявляется только в острую стадию артрита. Одна из основных локализаций, где развиваются костные пролиферации – это краевые отделы крестца и подвздошных костей (рис. 7).
Наиболее частыми проявлениями болезни Рейтера являются асимметричные артриты проксимальных межфаланговых суставов кистей (чаще 1 пальца), плюснефаланговых и проксимальных межфаланговых суставов, в отличие от псориатического артрита, поражающего дистальные межфаланговые суставы. Изолированные выраженные изменения в межфаланговом суставе 1-го пальца стопы предполагают в первую очередь диагноз реактивного спондилоартрита (болезни Рейтера) или псориатического артрита. Поражения пяточных костей обнаруживаются у 25-50%. Ахиллобурсит с наличием жидкости в слизистой сумке проявляется на боковой рентгенограмме пяточной кости затемнением, расположенным между верхней частью пяточной кости и ахилловым сухожилием. Таким образом, для диагностики и дифференциальной диагностики артритов принципиальное значение имеет раннее выявление патологических изменений в костях (кисты, эрозии). Выбор зоны для первичного обследования должен быть индивидуален, но рентгенография кистей или стоп является наиболее обоснованной, потому что позволяет наиболее рано и достоверно отличить изменения, характерные для того или иного заболевания суставов.
Виды артроза
От артрозов страдает каждый десятый человек на земле, то есть 10% населения мира, и чем выше возраст, тем чаще встречается это заболевание в диагнозах. В 50 лет болезнь диагностируется у каждого третьего, в 70 – у каждого второго. Но не стоит отчаиваться: практически все виды артроза успешно лечатся, есть разнообразные методы лечения, в тяжелых случаях проводится операция. Чем раньше поставлен диагноз, тем быстрее выздоровление.
Что это такое
Артроз – это заболевание суставов дегенеративно-дистрофического характера с постепенным разрушением хрящевой и разрастанием костной ткани. В начале развития заболевания хрящевая ткань подсыхает, становится менее упругой и эластичной. Покрытый трещинами хрящ уже не скользит, а трется, еще больше истончаясь. Давление на подлежащую кость возрастает, она начинает уплотняться и деформироваться. У головок костей больше нет хрящевого амортизатора, они, не только верхний слой кости, расплющиваются, компенсаторно увеличивая суставную площадь. По ее краям появляется и растет перерожденная костная ткань (остеофиты).
Костные разрастания при артрозе НЕ отложение солей. Поэтому бездумная «выгонка солей» при данном заболевании – потеря времени, пользы не принесет.
В зависимости от степени выраженности патологического процесса и локализации патологии выделяют несколько видов артроза. При диагностике важно определить, какой именно у пациента тип заболевания, так как от этого зависит объем и длительность лечения.
Классификация артроза по Косинской (по стадиям)
Наибольшей популярностью у отечественных ортопедов пользуется классификация артрозов, предложенная проф. Н.С. Косинской в 1961 г., поскольку она учитывает не только изменения в суставе, видимые на рентгеновских снимках, но и наличие, выраженность клинических симптомов. Клинико-рентгенологические признаки заболевания по Косинской разделяют на 3 стадии (в интернете встречается ошибочная классификация – 4 стадии, это неверно).
1 стадия артроза
Первый признак заболевания – боль при физической нагрузке, которая проходит во время отдыха. Объем движения в суставе не изменен. На рентгеновском снимке заметны:
Например, при гонартрозе колено начинает болеть при ходьбе, особенно при подъеме по лестнице или при спуске. Неприятные ощущения появляются также при длительном пребывании на ногах, но стоит отдохнуть, как болевой синдром исчезает. На этой стадии артроз отлично поддается лечению – можно полностью избавиться от неприятных ощущений.
2 стадия артроза
Пациент жалуется на умеренную и постоянную боль. Подвижность в суставе ограничена, отмечается гипотрофия мышц, когда в результате пониженного тонуса мышца напряжена и сопротивляется движению. Кроме того, для артроза по месту локализации добавляются свойственные для данного заболевания симптомы. Например, при коксартрозе появляется хромота, врач определяет небольшую фронтальную деформацию оси конечности.
На рентгеновском снимке:
На такой стадии так же эффективно и позволит надолго приостановить разрушение сустава.
3 стадия артроза
На 3 стадии по Косинской на рентгеновском снимке видно, что суставная щель практически отсутствует. Суставные поверхности расширены из-за обширных костных наростов по краям, склерозированы. Нередки их фрагментация, кистозные просветления и полости (субхондральный очаговый некроз, начинает разрушаться кость под хрящом).
При осмотре пациента отмечают:
При обнаружении симптомов 3 стадии нужно срочно обратиться к врачу. В дополнение к медикаментозной терапии больному назначается массаж, физиопроцедуры, лечебная физкультура. Только комплексное лечение способно значительно улучшить способность двигаться и избежать хирургической операции.
Виды артроза по месту локализации
Виды артрозов по месту локализации заболевания:
Давайте рассмотрим подробнее каждый из них.
Артроз тазобедренного сустава
Артроз тазобедренного сустава, иначе коксартроз, развивается после 40 как у мужчин, так и у женщин. Его особенность: сначала заболевает один сустав, если болезнь не лечить – «подтягивается» второй. Основной симптом артроза тазобедренного сустава: боль в паху, опускающаяся по передней и боковой поверхностям до середины бедра. Боль редко доходит до колена и середины голени, никогда – до пальцев ног (что нередко случается при грыже межпозвоночного диска).
Болезнь прогрессирует быстро:
Артроз коленного сустава
Гонартроз по статистике диагностируется у 8%-20% больных артрозом, развивается после 40 лет, женщины болеют чаще мужчин. Заболевание протекает тяжелее при избыточной массе тела, варикозном расширении вен.
Основной симптом: боль в колене, которая возникает после физической нагрузки, при спуске и подъеме по лестнице, усиливается в холодную и сырую погоду. Причем боль не возникает резко, в один день, начало заболевания – период многомесячных несильных болей. Колено практически не меняет форму, может быть немного распухшим.
Симптомы на 2 стадии:
Если не лечить этот вид артроза, появляется нестабильность колена, нарушение сгибательно-разгибательных движений в колене, варусная или вальгусная деформация. Колено болит постоянно, не только при ходьбе.
Рентгенография костей и суcтавов
Рентгенография костей и суставов — основной метод диагностики травм (переломов), кист, опухолей костей и другой костной патологии.
Рентгенография позволяет выполнить точное исследование костных структур, провести оценку повреждения (аномалии) костей или суставов. При этом пациент получает минимальную дозу радиоактивного излучения.
Преимущества рентгенографии перевешивают риски. Показания и противопоказания к исследованию определяет лечащий врач.
Рентгенографию костей и суставов проводят в следующих случаях:
Подготовка и проведение
Рентгенография костей и суставов не подразумевает особой подготовки пациента и занимает не более 10-15 минут.
Врач попросит снять украшения, очки, предметы одежды с металлическими элементами и следовать его указаниям. Исследование нельзя проводить во время беременности, однако если рентгенография необходима, специалист примет все меры предосторожности для минимизации радиационного воздействия на плод.
Получение результата
Результат исследования, как правило, получают в этот же день или на следующий день — после оценки рентгенограммы. Диагноз и тактику лечения определяет лечащий врач: травматолог-ортопед, ревматолог, хирург и другие специалисты.
Преимущества рентгенографии костей и суставов клиники Рассвет
Клиника Рассвет оснащена цифровым рентгеновским аппаратом экспертного класса с высоким качеством визуализации. Он позволяет проводить исследования любой степени сложности с минимальной лучевой нагрузкой, быстро получать максимально информативные снимки. Наши врачи-рентгенологи имеют большой практический опыт выполнения таких диагностических исследований.
В Рассвете проведут необходимое вам рентгенологическое исследование костей или суставов и дадут качественную оценку полученного результата.
Лучевая диагностика
Введение
Выбор методов лучевой диагностики повреждений и нетравматических изменений локтевого сустава основывается на анамнестических, клинических данных и определяется уровнем тканевого поражения. Уровни поражения условно можно разделить на костное, хрящевое, связочное, сухожильное, мягкотканое (фасции, мышечные волокна и жировая клетчатка) и патология сосудисто-нервного пучка.
Вопреки устоявшимся убеждениям и стандартам МЭС, далеко не всегда обследование целесообразно начинать с рентгенографии.
На основе сформированного диффернциально-диагностического ряда клиницист выбирает необходимый набор методов лучевой диагностики. Формирование оптимального плана обследования позволяет вовремя поставить правильный диагноз, определить тактику лечения и снизить риск осложнений. Так же в современной медицине мы все больше уделяем внимания удовлетворенности пациента от проведенной диагностики, лечения и его последствий.
Анатомия и ее особенности
Костная анатомия – первый шаг к осознанию нормальной биомеханики и патологических изменений сустава. Костные выступы, борозды, бугры и вдавления дают начало связкам и сухожилиям, формируя энтезис – место перехода сухожилия/связки в кость. Форма суставных поверхностей обеспечивает направления движений.
Места крепления связок и сухожилий, обеспечивающих основу биомеханики сустава
Mark Anderson, University of Virginia Health Sciences Center, 5.10.2013
Common flexor tendon – сухожилие общего сгибателя
Присоединяется в области медиального надмыщелка
Берет свое начало от латерального надмыщелка плечевой кости
Biceps tendon – сухожилие бицепса
Зона дистальной инсерции – бугристость лучевой кости
Brachialis tendon – сухожилие плечевой мышцы
Энтезис в области венечного отростка
Lateral collateral ligament (LCL) – комплекс латеральной коллатеральной связки
Начинается непосредственно под энтезисом сухожилия общего разгибателя:
Ulnar collateral ligament (UCL) – локтевая коллатеральная связка
Начинается на внутренней поверхности медиального надмыщелка плечевой кости, распространяется вниз и крепится к бугорку по медиальной поверхности венечного отростка, имеет три пучка:
Комплекс латеральной коллатеральной связки
Локтевая коллатеральная связка. Mark Anderson, University of Virginia Health Sciences Center, 5.10.2013
Mark Anderson, University of Virginia Health Sciences Center, 5.10.2013
МРТ, корональный срез, PD
Lateral ulnar collateral ligament (LUCL) – латеральная локтевая коллатеральная связка
Ulnar collateral ligament (UCL) – локтевая коллатеральная связка, передний пучок (синяя)
МРТ, аксиальный срез, PD с подавлением сигнала от жировой ткани
Ulnar collateral ligament (UCL) – локтевая коллатеральная связка, передний пучок (белая)
Ulnar collateral ligament (UCL) – локтевая коллатеральная связка, задний пучок (красная)
Локтевой нерв (синяя стрелка)
Важно знать: ложно интерпретируемые анатомические структуры
Псевдо-остеохондральное повреждение – нормальная борозда, проходящая посередине суставной поверхности олекранона, заполнена жиром
Псевдо-остеохондральное повреждение дистальной головки плечевой кости – нормальная структура кости, не покрывающейся хрящом
Синовиальная складка латеральных отделов сустава – иногда может выглядеть как полноценный мениск, при гипертрофии может приводить к симптоматике и повреждению хряща
Anconeus epitrochlearis – добавочная мышца заднемедиальных отделов сустава (красная стрелка), может вызывать компрессию локтевого нерва (синяя стрелка) в кубитальном канале
Травмы
Связочные повреждения
В классификации повреждений связок в мировой травматологии существует единый подход градирования по трем степеням повреждения в зависимости от объема:
Так же в отдельную группу можно выделить авульсионные разрывы – отрыв связки вместе с костным фрагментом энтезиса.
Термины “лигаментит” и “дегенеративные изменения” связки в мировой медицине не существуют.
Частичный разрыв локтевой коллатеральной связки (UCL)
Полный хронический авульсионный разрыв локтевой коллатеральной связки (UCL), фрагментированный участок медиального надмыщелка плечевой кости – красная стрелка
Полный разрыв латеральной коллатеральной связки (LCL) в проксимальных отделах вместе с частичным разрывом сухожилия общего разгибателя (чаще всего происходит совместное повреждение)
Мышечные и сухожильные повреждения
Повреждения мышечных и сухожильных волокон рассматриваются друг от друга отдельно, так как подход к лечению и клинический исход у повреждений значительно отличаются.
Повреждения сухожилий протекают гораздо тяжелее мышечных повреждений, так как имеют меньший потенциал самостоятельного восстановления за счет особенностей тканевого метаболизма.
По степеням разрыва сухожилия можно градировать аналогично связочным повреждениям по проценту поврежденных волокон, однако, в отличие от связок, сухожилия подвержены дегенеративным изменениям, термины тендинит и тендиноз для этих изменений можно считать синонимами.
Тендинит проявляется диффузным отеком и утолщением сухожилия, на Т2 изображениях это дает гиперинтенсивный сигнал, при хронической дегенерации утолщения может не быть.
Самые частые тендиниты локтевого сустава это латеральный (сухожилие общего разгибателя) и медиальный эпикондилит (сухожилие общего сгибателя). Возникают они в результате постоянной стрессовой перегрузки сухожилий.
Медиальный эпикондилит встречается гораздо реже латерального, на снимке невыраженный отек сухожилия общего разгибателя – медиальный эпикондилит (“локоть гольфиста”)
Умеренный отек сухожилия общего разгибателя – медиальный эпикондилит
У молодых пациентов с активно растущей костной тканью и открытыми зонами роста (эпифизарные пластинки роста) так же могут встречаться апофизиты – стресс-повреждение сухожилия в месте прикрепления к активно растущей кости. В тяжелых случаях может развиваться авульсионный разрыв.
Своевременная диагностика и лечения апофизита критически важны, так как в процесс вовлекается зона роста, повреждения которой могут привести в нарушению развития кости и изменению конфигурации сустава.
Воспаление на уровне пластинки роста медиального апофиза плечевой кости, невыраженный отек сухожилия
При оценке разрыва сухожилия важна степень ретракции и атрофии мышечных волокон для формирования тактики лечения. Так же важно наличие авульсионных компонентов и сопутствующие костные изменения.
На PD взвешенных изображения (аналог Т2) с подавлением сигнала от жировой ткани полный разрыв дистального сухожилия бицепса (белая стрелка) со значительной ретракцией волокон (красная двусторонняя стрелка), в ложе сухожилия скопление свободной жидкости
При остром разрыве мы будем находить локально большое количество жидкости и отек глубоких и поверхностных мягких тканей, при хронических разрывах эти изменения либо будут отсутствовать, либо будут представлены в незначительном количестве.
Тот же самый случай разрыва дистального сухожилия бицепса, PD взвешенные изображения с подавлением сигнала от жировой ткани, в проксимальных отделах разволокнение и значительный отек сухожилия (красный круг), дистально сухожилие не определяется (синий круг)
Частичный разрыв дистального сухожилия плечевой мышцы с умеренной ретракцией волокон
Три степени повреждения мышц
Повреждение трехглавой мышцы плеча 1 степени – “перьевидный” отек мышечно-сухожильного перехода
Хрящевые и костные повреждения
Повреждения хрящей локтевого сустава градируются по примеру артроскопической классификации повреждения хряща коленного сустава по Outerbridge:
Единичные очаги хондромаляции суставного хряща лучевой кости: хондромаляция 3 степени (красная стрелка) – 90% истончения, хондромаляция 2 степени (синяя)- 70% истончения
За счет отсутствия значительной осевой нагрузки, как, например, в коленном суставе, изолированно хондромаляция в пределах локтевого сустава встречается довольно редко, так как хондромаляция является больше хроническим дегенеративным повреждением хряща.
В локтевом суставе хондромаляция чаще встречается в комплексе остеохондральных повреждений.
Остеохондральное повреждение – разрушение хряща и прилежащих отделов кости, приводит к этому либо травма, либо аваскулярный некроз, хотя зачастую эти события являются звеньями одного патогенеза. Приводить остеохондральное повреждение может к формированию свободного внутрисуставного тела и костно-хрящевого дефекта суставной поверхности:
Baumgarten T, Andrews J, Satterwhite V. The arthroscopic classification and treatment of osteochondritis dissecans on the capitellum. Am J Sports Med 1998;26:520–523
Остеохондральное повреждение дистальной головки плечевой кости 1 стадии, субхондрально только склероз кости без отека – повреждение хроническое
Остеохондральное повреждение дистальной головки плечевой кости 2 стадии, субхондрально очаг кистозной перестройки без отека – повреждение хроническое
Osteochondral Injury of the Elbow, William N. Snearly, M.D., http://radsource.us, 2014 Остеохондральное повреждение дистальной головки плечевой кости 3 стадии – участок фрагментирован, но не смещен
Свободный остеохондральный фрагмент (стрелка) в полости сустава на фоне остеохондрального повреждения дистальной головки плечевой кости 4 стадии
Костные повреждения, благодаря появлению МРТ, стали диагностироваться с гораздо большей чувствительностью и специфичностью. Стали выделяться ранее недиагностируемые костные уровни повреждения – рентгенонегативные.
Условно костные повреждения на основе МРТ можно разделить на группы:
Определение степени консолидации – традиционно рентгенологическая задача. Однако за счет высокого тканевого контраста МРТ позволяет оценивать уменьшение отека кости, формирование грануляционных изменений, линий демаркации, склероза и костные мозоли. Это позволяет предположить широкие перспективы применения МРТ в оценке восстановления костной ткани.
Выраженный трабекулярный отек проксимальных отделов лучевой кости (красная стрелка), на этом фоне линия перелома через трабекулярное вещество (белая), кость не деформирована – трабекулярный перелом
Внутрисуставной перелом переднего края головки лучевой кости с вентрокаудальным смещением фрагмента до 2мм
Краевой перелом венечного отростка – частое явление при дислокационных синдромах
Хронический краевой перелом олекранона – так же частый спутник при дислокациях
Комплексные травматические синдромы
Синдром вальгусной перегрузки:
Условные векторы травмирующей нагрузки при вальгусной перегрузке
Заднелатеральная ротаторная нестабильность:
Olsen BS, Søjbjerg JO, Dalstra M, et al. Kinematics of the lateral ligamentous constraints of the elbow joint. J Shoulder Elbow Surg 1996; 5:333–341
Синовиальные поражения
Синовиальная оболочка представляет собой внутреннюю выстилку суставной полости, покрывает как внутренние стенки суставной полости, так и связки, расположенные в суставе. Не покрывает синовиальная оболочка только суставные хрящи. Так же синовий выстилает околосуставные сумки – синовиальные полости, располагающиеся в окружающих мягких тканях по периферии сустава, увидеть их можно только при патологическом процессе в их полости.
Синовит и внутрисуставной выпот – основными причинами их могут быть два разных патогенетических процесса:
В связи с этим главной задачей специалиста, при обнаружении выпота и синовита, стоит определение причины такой воспалительной реакции.
Бурсит биципиторадиальной околосуставной сумки
Гемофилическая артропатия. Черными стрелками отмечены костные эрозии, белыми – отложения гемосидерина и гиперпластическая пролиферация синовиальной оболочки
Srinath C. Sampath, MD, PhD, Srihari C. Sampath, MD, PhD,and Miriam A. Bredella, MD, Magnetic Resonance Imaging of the Elbow: A Structured Approach. Sports Health Jan-Feb 2013
Древовидная липома в биципиторадиальной околосуставной сумке
Anthony J. Doyle, Mary V. Miller, Gary J. French, Radiology Department, Middlemore Hospital, New Zealand, 2002
Ревматоидный артрит: поражение локтевого сустава – значительное утолщение синовиальной оболочки и внутрисуставной выпот
Dr Dalia Ibrahim, Cairo, Egypt, radiopaedia.org 2014
Синовиальный остеохондроматоз (множественные овоидные внутрисуставные тела)
The Elbow: Radiographic Imaging Pearls and Pitfalls David E. Grayson, MD, Major, USAF, MC, 2005
Множественные хондромные тела овоидной формы в полости сустава – “рисовые тельца”, причиной образования таких фрагментов может быть как ревматологический процесс, так и хроническое воспаление травматического характера
Intra-articular rice bodies: Imaging for persistent joint pain Dr FE Suleman MBChB(Natal), FCRad(D)(SA), MMedRad(D)(Medunsa) Department of Radiology, University of Pretoria Dr MD Velleman MBChB(UP), FCRad(D)(SA), MMedRad(D)(UP) Little Company of Mary Medical Centre, Pretoria, SA ORTHOPAEDIC JOURNAL Summer 2011
Диффузный пигментный виллонодулярный синовит локтевого сустава: множественные гиперпластические узлы по синовиальной оболочки с гипоинтенсивным сигналом
MRI features of pigmented villonodular synovitis: A pictorial essay, M. Pimentel-Martins, C. Santiago, I. Beirão; Viseu, Portugal, ECR 2010
Опухолевые поражения
Опухолевый рост в пределах локтевого сустава может быть представлен любой тканевой группой, которые располагаются на этом уровне: опухоли синовиальной оболочки, костные опухоли, образования оболочек нервных волокон, любые объемные разрастания мягкой соединительной ткани и мышц, кожи. Так же не так редко метастатическое поражение локтевой области, преимущественно костной ткани.
Самое важное в МР-диагностике опухолей – определить факт инвазивного роста опухоли, прорастание и деструкцию ей прилежащих тканей. Однако, по МРТ, используя типичные признаки, так же можно предположить гистологический тип опухоли. Любое МР-предположение должно верифицироваться гистологическим исследованием биоптата опухоли.
В противопоставление инвазивным опухолям по типу локального роста выделяются экспансивные – они занимают пространство, могут компремировать и смещать окружающие ткани, но инвазии нет.
Сокращенная классификация ВОЗ опухолей мягких тканей (источник: Vilanova JC, Woertler K, Narvaez JA, et al. Soft-tissue tumors update: MR imaging features according to the WHO classification. Eur Radiol 2007;17:125–138., перевод с англ. Федотов И.А.):
Опухоли жировой ткани
Фибробластические/миофибробластические
Так называемые фиброгистиоцитозные
Опухоли гладкоклеточной мускулатуры
Перицитарные опухоли (периваскулярные):
Опухоли из скелетных мышц
Сосудистые
Костно-хрящевые
Неопределенной дифференциации
Костные опухоли
Схематическое изображение типичной локализации и морфологических характеристик костных опухолей
Аббревиатуры
Липома внутренней поверхности нижней трети плеча, экспансивный рост: оттесняет мышечные пучки, инвазии окружающих тканей нет. Так же структура образования гомогенна и представлена только жировой тканью
Метастаз мелкоклеточного рака легкого в дистальные отделы плечевой кости: инвазивный рост с деструкцией кости, инвазия окружающих мягких тканей и капсулы сустава, реактивный отек прилежащих мягких тканей
Шваннома лучевого нерва нижней трети плеча, признак “мишени” по МРТ
Soft-Tissue Tumors and Tumorlike Lesions: A Systematic Imaging Approach, Jim S. Wu, MD Mary G. Hochman, MD Radiology: Volume 253: Number 2—November 2009
Аневризмальная костная киста дистальных отделов плечевой кости, экспансивно распространяется по латеральным отделам, в кистозных полостях уровни жидкости (стрелки)
Сосудистые мальформации
Очень важно разграничить термины “гемангиома” и “сосудистая мальформация”, так как специалисты, напрямую не связанные с лечением таких патологий, часто путают термины, что приводит к неправильной тактике обследования и лечения пациентов, расходует время и финансы.
В 1846 году немецкий ученый Робин Вирхов предложил термин “гемангиома” для описания гиперваскулярных образований на коже, основываясь на их макроскопическом строении, описывая таким образом сосудистые мальформации, сосудистые опухоли и гиперплазии. Разобрав этимологию термина гемангиома, можно понять, что научный подход времен начала познания аномалий развития сосудистой системы относил сосудистые мальформации к опухолям. Такой подход предполагал лечение гемангиом как опухолевых образований.
С развитием методов морфологической и клинической диагностики, классификация Вирхова претерпевала постоянные изменения. Принципиально подход к интерпретации сосудистых мальформаций был изменен в 1982 году, когда Малликен и Гловацки предложили классификацию, разделяющую понятия сосудистая мальформация и гемангиома. Сосудистая мальформация не предполагает опухолевого или первично гиперпластического тканевого роста, лишь аномальные сосудистые сети с различными вариантами комбинации сосудов. Гемангиома же предполагает наличие опухоли или гиперплазии, первично развившейся из ткани сосуда. (Mulliken JB, Glowacki J: Hemangiomas and vascular malformations in infants and children: A classification based on endothelial characteristics. Plast Reconstr Surg 69:412-422, 1982 2.; Mulliken JB, Glowacki J: Classification of pediatric vascular lesions. Plast Reconstr Surg 70:120-121, 1982).
В 1996 году на римском симпозиуме Международного общества по изучению сосудистых аномалий мировое научное сообщество официально заменило термин “гемангиома” на “сосудистая мальформация”, приняв новую классификацию.
В настоящее время общественно принята классификация ISSVA:
ISSVA classification for vascular anomalies (Approved at the 20th ISSVA Workshop, Melbourne, April 2014) http://www.issva.org/.
Венозная мальформация мягких тканей локтевой ямки: патологическая сеть венозных сосудов (желтая стрелка), в просвете патологических сосудов флеболиты (красная стрелка), характерный признак венозной мальформации
Рентгенография локтевого сустава
Рентгенографическое изображение является проекционным, и в связи с этим на снимке мы получаем суммарную картину всех тканей на пути рентгеновского луча.
Такие условия получения изображений дают самый главный минус рентгенограмм – ложные тени. Из-за суммации изображения тени образуются благодаря нормальным костным бороздам, неровностям поверхности кости, уплотнениям и оссификациям мягких тканей, а интенсивность и плотность этих теней зависит от угла попадания рентгеновского луча на неровность.
Таким образом, ложные тени затрудняют постановку правильного диагноза, имитируя, либо скрывая патологические изменения. Именно поэтому не стоит пренебрегать остальными методами диагностики, даже если рентгенологическая картина “ясна”. Так же не рекомендуется клиническим врачам-травматологам пренебрегать мнением рентгенологов и опираться только лишь на свой опыт интерпретации рентгенограмм, так как нередко это приводит к неправильной постановке диагноза и необоснованным оперативным вмешательствам.
Костно-травматические изменения на рентгенограмме определяются как линейное просветление, перерыв кортикальной пластинки, дополнительными признаками могут быть изменение конфигурации кости, деформация кортикальной пластинки, неровность контуров, наслоение дополнительных теней. Стоит напомнить – просветление на негативе рентгенограммы темное, а затенение – светлое.
Перелом локтевого отростка без смещения
Внутрисуставной перелом головки лучевой кости без смещения
Импрессионный перелом головки лучевой кости. На боковой рентгенограмме проявляется деформацией кортикальной пластинки (стрелка), на прямой рентгенограмме линейный участок просветления (круг)
Несостоятельность системы остеосинтеза на фоне дефекта металлической пластины (круг) со смещением оскольчатых фрагментов головки лучевой кости (стрелка)
Рентгенодиагностика опухолевых поражений костей
Рентгенография – первичный метод диагностики опухолевых поражений костной ткани. Поэтому на первом этапе важно оценить факт инвазивного роста, состоявшуюся деструкцию костей, либо опровергнуть это и найти достоверные признаки доброкачественности процесса.
Основой такой оценки будет несколько важных положений:
Periosteal Reaction, Rich S. Rana, Jim S. Wu, Ronald L. Eisenberg, AJR:193, October 2009
Солидное утолщение – доброкачественная периостальная реакция на фоне остеомы
Слоистая (по типу “луковой кожуры”) периостальная реакция с прерывистостью контура – агрессивная реакция на фоне саркомы Юинга
Остеохондрома плечевой кости: представляет собой экзостоз (красная стрелка) с хрящевой “шапкой” (синий круг)
Мультиспиральная компьютерная томография
МСКТ является методом выбора при поражении или подозрении на поражение костной системы: оскольчатые и комплексные переломы (для оценки степени смещения, морфологии и при планировании дальнейшего остеосинтеза), спорные признаки переломов по результатам рентгенографии, степень костной деструкции при опухолевом поражении и воспалении.
Многооскольчатый перелом венечного отростка плечевой кости со смещением отломков
Внутрисуставной перелом головки лучевой кости
Импрессионный перелом головки лучевой кости с невыраженной импрессией
Хронический перелом дистальной головки плечевой кости (остеосклероз по линии перелома – признак хронического повреждения)
Перелом венечного отростка без смещения
Хронический артрит: множественные костные эрозии и деформации суставных поверхностей (синие стрелки), значительное утолщение синовиальной оболочки (красные стрелки)